綜合診療中心簡介(內視鏡.超音波.腦波.肺功能室等)
本中心含主任醫師及護理技術人員與書記共12人
本中心積極引進各項新穎先進醫療設備,以提供完善臨床服務項目(多達50餘項,服務超過30,000人次/year)
臨床服務項目:
上消化道內視鏡檢查及相關治療手術
全大腸鏡檢查及相關治療手術
消化道內視鏡切片術、止血術、異物摘除術及支架置放術。
食道及胃靜脈瘤硬化治療及結紮術
逆行性內視鏡膽胰管檢查及相關治療手術
超音波導引下切片、肝生檢及腹水抽吸引流術
經皮穿肝膽道引流術
經皮內視鏡胃造口術
消化道早期腫瘤內視鏡摘除術(EMR,ESD)
消化道腫瘤熱射頻電燒與消融手術
彩色超音波造影術
C-13幽門桿菌吹氣檢查
幽門桿菌快速尿素酶檢測
支氣管鏡檢查
肺功能檢查
胸部超音波及肺部積水抽吸引流術
心臟超音波檢查
乳房超音波檢查
腎臟超音波檢查
甲狀腺超音波檢查及切片手術
異常心電圖檢查
24小時血壓檢查
24小時心電圖檢查
運動跑步機心臟功能檢測
腦波清醒加睡眠檢測
神經傳導檢測
神經功能溫度檢測
頸動脈超音波檢查
穿顱超音波檢查
骨骼四肢及軟組織超音波檢查
四肢動靜脈超音波檢查
上下肢動脈血管阻塞檢查
內視鏡設備介紹
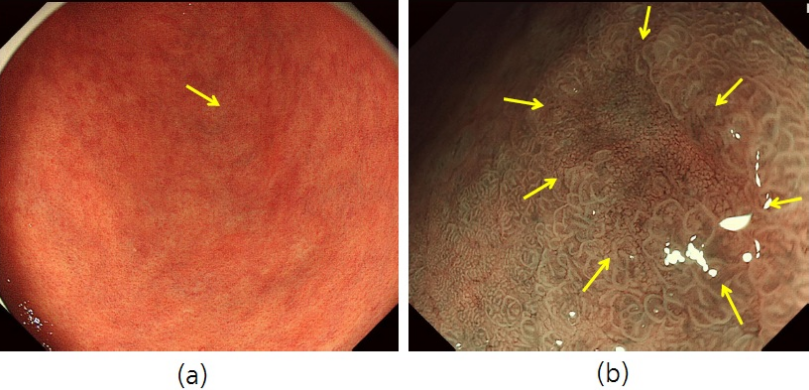
本院消化內科採用嶄新最高解析度 CV-290電子放大內視鏡系統,CV-290新一代電子內視鏡擁有超高解析畫質,更容易捕捉隱藏在死角的微細息肉,讓檢查及手術更具成效。
CV-290解析度:(a) 傳統白光 ; (b) HQ畫質(New) 290高解析系統(NBI)
雖然大部分內視鏡均備有NBI(Narrow Band Image)窄頻影像功能,但Olymous290全新改良的NBI,更能顯示較以往高出兩倍的解析度,讓醫師能夠更仔細觀察血管構造以及早期黏膜的變化,進一步提升內視鏡診斷與手術的成效。
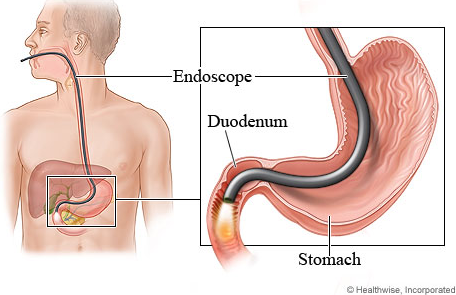
上消化道內視鏡檢查(Upper GI Endoscopy)
上消化道內視鏡檢查包括咽喉部及食道的檢查,由口腔口咽部開始觀察,經下咽部 ( 包括聲帶 ) 進入頸部、胸部及腹部食道、食道胃交接部,再進入胃、十二指腸球部及其下行部,配合NBI 及放大內視鏡功能的輔助可對上消化道做完整而詳細的觀察。
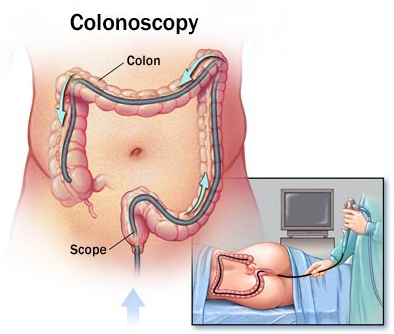
下消化道內視鏡檢查 (Colonoscopy)
何謂大腸鏡檢查?
大腸鏡又稱為下消化道內視鏡,它是一條黑色管子,由肛門進入依著大腸的走向,由下而上;肛門→直腸→乙狀結腸→降結腸→橫結腸→升結腸。可以觀察整個大腸的任何病變,如:潰瘍、發炎、瘜肉、 腫瘤及出血源,以進一步治療處置,如:息肉切除、切片、電燒止血
大腸鏡檢查有分一般和無痛兩種方式,70%左右的患者,普遍都能接受一般方式的大腸鏡檢查(合併瘜肉切除);30%的病患因特殊原因(如恐懼、怕痛、腸子太彎,或之前只做過無痛內視鏡等等)而選擇接受無痛大腸鏡檢查。
窄頻影像系統 NBI ( Narrow Banding Image ) 是什麼?
乃利用光線變頻原理使波長窄化,可突顯食道、胃、大腸表層粘膜微血管 ( 內視鏡 Enhance Capillary Network ) 及粘膜微細腺體形態構造 ( Enhance Mucosal pit) 藉以早期辨識粘膜表層最早期癌病變若再加上放大內視鏡(放大x85 倍 ) 使咽喉、食道、食道胃交接部、胃及大腸早期癌無所遁形。
由於早期消化道的癌症皆開始於黏膜下微血管的不正常增生,NBI 窄頻影像技術乃是利用 " 血紅素 " 最容易吸收415nm與540nm兩種特定波長的特性,將表層黏膜組織不正常增生的細小微血管突顯出來,便於觀察早期癌變的發生與否。
此兩種不同波長的光,對黏膜組織穿透深度不同,因此黏膜層血管分佈的可見度,會形成強烈對比,以突顯表層組織的差異。
OLYMPUS CF-HQZL/I(高畫質電子放大內視鏡)
運用放大內視鏡的技術,可將病變染色及放大x 85 倍,觀察到極微細的構造,讓早期癌無所遁形。
CO2充氣系統
CO2充氣系統的使用,解決大腸鏡檢查後的不舒適感,讓您不再脹痛。 CO2充氣系統原理是運用CO2在腸道的吸收速度,較空氣迅速100倍, 消脹速度自然迅速100倍,再搭配無痛大腸鏡檢模式無論是選擇健康檢查或是做內視鏡息肉及腫瘤的摘除均能讓您在甦醒之後無腹脹或不適的感覺。
「無痛全大腸內視鏡 」採簡式「直軸短縮法」
讓大腸鏡檢查變得簡單又安全
內視鏡檢查只要方法與技巧得宜,大腸鏡檢查不再是受檢者的夢魘。由醫師單人操作的內視鏡「直軸短縮法」,整個檢查過程只有吸氣沒有灌氣,以退為進 ( 退二進三 ) 保持大腸鏡的直軸不偏移,利用重複拉回拉直的技巧,讓大腸鏡的管子不在被檢查者腹內打轉,由於直直推入大腸內,因此不會產生疼痛,此為無痛的訣竅,甚至不需全身麻醉情況下,也可輕鬆完成全大腸內視鏡檢查。順利者平均三分鐘即可抵達盲腸部終點。
新北市立聯合醫院消化內科於2016起陸續更新及引進各項新穎設備(包含高階型超音波,APC,ERBE VIO300D電燒機,及內視鏡微創手術刀等設備),其中內視鏡影像設備更採用Olympus公司最新一代電子內視主機系統及高畫質內視鏡(CV-290),影像畫質較前一代(CV-260)更細膩清晰,尤其三重院區更率先引進(全台第一組)日本最新超高畫質的GIF- H290 Z及 CF-HQ290ZL/I電子式放大胃內視鏡及大腸鏡(x85倍),配合窄頻影像(NBI)輔助辨識,可使消化道早期腫瘤無所遁形,讓醫師能在第一時間辨識病灶組織癌化的風險及程度及採取最佳處置方案,將高風險息肉及早期癌順利摘除,減少病患經濟負擔及日後器官摘除的風險。
糞便潛血檢查
在台灣,由於大腸癌多發生在50歲以後,因此,國民健康署補助50-74歲民眾每2年1次定量免疫法糞便潛血檢查,民眾可持健保卡本院檢查。
大腸癌的早期並無症狀,最可靠的方法就是定期接受大腸癌篩檢,而定量免疫法糞便潛血檢查是目前最方便的篩檢工具。檢查結果如有異常(篩檢結果為陽性),需進一步接受大腸鏡檢查。
何謂糞便潛血檢查:
糞便潛血檢查是檢查糞便表面是否有肉眼看不出來的血液,由於大腸癌的腫瘤或息肉表面會稍稍出血,血液因而附著在糞便表面排出,所以透過糞便潛血檢查能早期發現大腸癌或息肉,並經由大腸鏡檢查作進一步診斷,及早接受治療。目前糞便潛血檢查是使用定量免疫法偵測大便中的血紅素,不需要飲食限制。
糞便潛血檢查正常(陰性)並無法百分之百保證沒有大腸癌,當有大便出血、不明原因貧血、長期腹痛時,仍應找專科醫師做必要檢查。
做糞便潛血檢查需要注意什麼:
1.在糞便的不同表面刮取適量的糞便,放入內含保存液專用的採便管。
2.由於糞便中的血液在室溫下會被破壞,請採檢完後盡速送回;如無法於當日立即送檢,務必先存放於冰箱冷藏保存。
檢查結果為陽性該怎麼辦?
如果糞便潛血檢查呈陽性時,建議至本院腸胃肝膽科,進一步接受大腸鏡檢查,其好處是檢查過程如有發現病兆或瘜肉時,可以直接取樣做切片或是將它切除。
經內視鏡逆行性膽胰管攝影術 (ENDOSCOPIC RETROGRADE CHOLANGIO-PANCREATOGRAPHY; ERCP)
經膽道阻塞的原因包括膽管結石、膽管炎、膽管腫瘤、胰臟頭部腫瘤、十二指腸乳頭腫瘤、膽管狹窄、手術後遺症、膽管先天異常、膽道寄生蟲、慢性胰臟炎等,當阻塞性黃疸產生時,就必須以經內視鏡逆行性膽胰管攝影術做診斷和治療。
經內視鏡逆行性膽胰管攝影術,是利用比一般胃鏡稍粗且長的十二指腸鏡,於十二指腸乳頭處,以一支細細的長導管伸入膽管或胰管內,注入顯影劑,在X光協助下將膽胰管的構造顯影出來。
瀏覽人次:9412 人
更新日期:2021-09-07